Für Sie kommentiert
St. n. Sectio reduziert Erfolgswahrscheinlichkeit nach IVF/Thrombozytenzahl in der Schwangerschaft/Hepatitis-C-Screening in der Schwangerschaft/Akupunktur bei chemotherapie-induzierter Polyneurapathie/Stratifizierung des Brustkrebsrisikos von Frauen
Ein Status nach Sectio vermindert die Erfolgswahrscheinlichkeit einer In-Vitro-Fertilisation
Prospektiv erhobene IVF/ICSI-Daten zwischen 2006 und 2016 von Frauen, die vorher eine Geburt hatten, wurden retrospektiv verglichen. 334 hatten zuvor eine Sectio caesarea, 983 eine Vaginalgeburt.
Das Stimulationsprotokoll war einheitlich und der erste Frischtransfer wurde ausgewertet. Mittels Multivarianzanalyse wurden andere Einflussfaktoren kompensiert.
Die Kollektive waren vergleichbar. Die Lebendgeburtenrate in der Gruppe mit Status nach Sectio war statistisch signifikant niedriger (15,9 %) als nach Vaginalgeburten (23,3 %) (OR 0,64 CI 0,45–8,77) wie auch in der Intention-to-treat-Analyse (von Beginn der Stimulation gerechnet). Das gleiche gilt für die Ongoing-Schwangerschaftsrate (9.–11. SSW) (20,1 % versus 28,1 %). Vergleicht man nur die Patientinnen, die einen Embryotransfer hatten, war die Ongoing-Schwangerschaftsrate ebenfalls signifikant niedriger (23,7 % versus 31,6 %; OR 0,71 CI(0,5–1.5) p = 0,015) (Vissers, J et al Human. Reprod. 2020; 35:595).
Kommentar
Diese Beobachtung hat
praktische Relevanz bei weltweit stetig steigenden Sectiofrequenzen.
Neben den bekannten
Komplikationen einer Sectio weiss man heute auch, dass die zukünftige
Fertilität negativ beeinflusst werden kann. So fand man in einer grossen
Metaanalyse eine niedrigere (4–10 %) Schwangerschaftsrate nach Sectio (Gurol-Urganci,
I., et al.; Hum. Reprod. 2013; 28:1943).
Die vorliegenden
Ergebnisse eines IVF-Kollektivs weisen darauf hin, dass möglicherweise der
Status nach Sectio die Implantation des Embryos behindert. Dabei könnte die
Sectionarbe selbst eine wichtige Rolle spielen. Bei der Untersuchung von (Wang,
Y., et al.; Huazhong Univ Sci Technolog Med Sci 2017; 37:922–927) reduzierte
sich die Schwangerschaftsrate beim Status nach Sectio (von 54,8 % auf 40,3 %
p <0.05); fand man zusätzlich eine Nischenbildung oder Flüssigkeitsansammlung
auf nur 12,5 %.
Man hat auch beobachtet,
dass eine Implantation in oder in der Nähe einer Nische auch zu einer höheren
Abortrate führt (Naji, O., et al.; Ultrasound Obstet. Gynecol. 2013; 41:672).
Ausserdem kann ein
Narbendefekt Grund sein für einen technisch schwierigen Embryotransfer (In
dieser Studie bei 9 % bei Status nach Sectio versus 1 % nach vaginaler Geburt),
der wiederum die Schwangerschaftsrate reduzieren kann.
Was können wir für die
Praxis aus diesen Ergebnissen lernen?
Ein Status nach Sectio kann eine Sterilität
verursachen (bei sekundärer Sterilität besonders darauf achten).
Gezielt nach Nischenbildungen suchen. Auf
Flüssigkeitsansammlungen (ab Zyklusmitte) achten.
Die Uteruslage (Retroflexio wegen Sectionarbe)
beachten.
Nach Schmerzen und Blutungssymptomen (vor allem
in der 2. Zyklushälfte) gezielt fragen.
Michael K. Hohl
Thrombozytenzahl in der Schwangerschaft
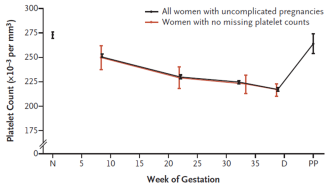
Es gibt meines Wissens keine andere medizinische Disziplin, welche so auf die Thrombozytenzahl (Tz) schaut wie die Geburtshilfe. Dies hat vor allem mit dem HELLP-Syndrom zu tun, welches bekanntlich mit einer Thrombozytopenie einhergeht. Dieses Syndrom wurde ja erst in den 1980er Jahren von Weinstein als solches definiert [1]. Verschiedene Labor- und klinische Klassifizierungen wurden in der Folge publiziert, welche als Kernelement den Grad der Thrombozytopenie haben [2, 3]. Gleichzeitig hat man sich Gedanken gemacht über die Quantifizierung der Tc bzw. deren Normwerte in der Schwangerschaft. Mehrere Arbeitsgruppen, u. a. auch eine aus Lausanne [4], haben sich mit der Definition der Gestations-Thrombozytopenie auseinandergesetzt. Bis heute ist man davon ausgegangen, dass in unkomplizierten Schwangerschaften die Tc Ende des zweiten und Beginn des dritten Trimenon langsam abfallen und nur 5–10 % der Schwangeren am Termin Werte <150 000 Tc/mm3 aufweisen.
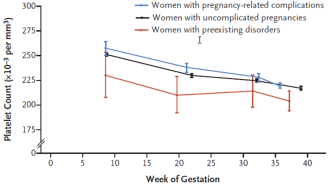
Nun, eine neuere, viel grössere Arbeit kommt zum Schluss, dass der Abfall der Tc nicht in der Spätschwangerschaft startet, sondern kontinuierlich ist und bereits ab dem ersten Trimenon beginnt [5] (Abb. 1).
9,9 % der Frauen mit unauffälligem Schwangerschaftsverlauf weisen am Termin einen Wert <150 000 auf, während es bei Schwangeren mit Komplikationen 11,9 % sind, bei solchen mit vorbestehenden Tc-Störungen gar 19,8 %. Die tiefsten Tc-Werte in jedem Trimenon weisen Frauen mit vorbestehenden Tc-Funktionsstörungen auf, wobei die Abfallgeschwindigkeit ähnlich ist wie bei den Frauen mit normalem Verlauf. Einzig bei Schwangeren mit Komplikationen fallen die Tc im 3. Trimenon schneller ab. Interessanterweise starten sie aber höher als die Frauen mit unkompliziertem Verlauf (Abb. 2).
Wahrscheinlich hat das etwas mit den physiologischen Anpassungsprozessen in der Schwangerschaft zu tun. Verglichen mit nichtschwangeren Frauen weisen Schwangere signifikant tiefere Tc-Werte auf (Abb. 1). Dies erklärt man sich einerseits durch die Hydrämie bzw. dem Anstieg des Plasmavolumens, dem grösseren Pooling-Effekt in der Milz und auch in der Plazenta. Das sind auch diejenigen Prozesse, welche insbesondere bei Frauen, die später plazentabedingte Komplikationen (Präeklampsie, IUWR) durchmachen, suboptimal verlaufen. Die tiefsten Tc‑Werte findet man bei der Geburt, und postpartal braucht es im Mittel 7.1 Wochen, um wieder auf Ausgangsniveau zu kommen. Bei Tc-Werten <100 000/mm3 ohne hypertensive Komplikationen oder vorbestehend sollte man nach sekundären Ursachen fahnden.
Literatur
1. Weinstein,
L., Am J Obstet Gynecol 1982; 142: 159–167.
2. Martin,
J, et al., Obstet Gynecol 1990; 76: 737–41.
3. Audibert,
F., et al., Am J Obstet Gynecol.1996; 175: 460–4.
4. Boehlen,
F, et al., Obstet Gynecol 2000; 79: 29–33
5. Reese,
JA, et al., NEJM 2018; 379: 32–43
Luigi Raio
Gedanken über das Hepatitis-C-Screening in der Schwangerschaft
Seit 1988 wird in der Schweiz die
Prävalenz der Hepatitis C (HCV) via Meldepflicht lückenlos überwacht [1].
Die letzte Publikation des BAG besagt, dass ca. 0,5 % der Bevölkerung mit dem
HC-Virus infiziert ist. Die Zahl der Meldungen ist seit 2006 stabil bei etwa 50
neuen Fälle pro Jahr. In ca. 70 % sind Männer (Geschlechterverhältnis 2,8 : 1)
betroffen und bis 65 % entfallen auf die Altersgruppe der 20- bis 39-Jährigen.
Eine Mehrheit der neu diagnostizierten Infektionen ist auf intravenösen
Drogenkonsum zurückzuführen.
Seit 2004 ist keine Zunahme der
Krankheitslast durch HCV zu beobachten, zumindest nicht in Bezug auf Mortalität
und Lebertransplantationsbedarf bei anti-HCV-positiven Personen. (Abb. 1).
Seit Ende 2017
können infizierte Personen mit antiviralen Medikamenten zulasten der
obligatorischen Krankenpflegeversicherung behandelt werden. Diese Medikamente
weisen eine hohe Effektivität auf mit einer Heilungsrate von bis zu 90 %. Aus
diesen Gründen erachtet das BAG ein generelles Screening als nicht notwendig.
Entsprechend wird seit 1993 nur ein selektives HCV-Screening nach individuellen
Risikofaktoren und der klinischen Situation empfohlen. Gruppen mit erhöhtem
Übertragungsrisiko – Drogenkonsumierende, HIV – sollten indes
konsequenter getestet und auch behandelt werden [1].
Das Screeningverhalten der Schweizer
FrauenärztInnen variiert erheblich. So konnte Frau Aebi-Popp in einer
schweizweiten Umfrage zeigen, dass 40 % der Gynäkologen ein generelles
Screening (v. a. Genf und Innerschweiz, beide >50 %) anbieten, während 41,5 %
nur in Risikosituationen screenen. In der Ostschweiz geben nur 18,6 % der
Gynäkologen an, ein HCV-Screening anzubieten [2].
US-Daten
zeigen, dass die Anzahl von gemeldeten akuten HCV-Infektionen seit 2009
kontinuierlich zugenommen hat (Abb. 2A). Vergleicht man dies mit der
Schweizer Realität, so sieht man, dass bei uns ein markanter Abfall ab 2002 bis
2015 und ab 2016 ein neuer Abwärtstrend zu verzeichnen ist (Abb. 2B)
Ähnlich wie in der Schweiz findet das CDC die höchste Infektionsrate in der
Altersgruppe 20–39 Jahre. Zwischen 2009 und 2014 hat man beinahe eine
Verdoppelung der Rate an akuten HCV-Infektionen bei Frauen mit Lebendgeburt
verzeichnet. 2015 wurden 0,38 % der Kinder von Müttern mit HCV geboren. Die
Rate an akuten HCV-Infektionen in den Staaten ist 3× höher (1 vs. 0.3/100 000
Einwohner) als in der Schweiz, wobei die Dunkelziffer als hoch vermutet
wird [1, 3].
Auf Grundlage dieser Zahlen hat das CDC
kürzlich neue HCV-Screeningempfehlungen/-richtlinien herausgegeben [3]. Tabelle 1, welche aus der CDC-Publikation
stammt, fasst diese Empfehlungen zusammen. Dabei sieht man, dass das CDC ein
generelles Screening vorschlägt, aber abhängig von der Prävalenz der
HCV-Infektion (HCV RNA pos) in der entsprechenden Bevölkerung, d. h. ab ≥0,1 %
bzw. 100/100 000 Erwachsene!
Es war naheliegend, dass sich auf diese
Empfehlung der CDC Stimmen erhoben haben. Ein sehr schöner Kommentar wurde im
JAMA publiziert [4]. Die Autoren hinterfragen sich, ob diese Einschränkung
des generellen Screenings auf Gebiete mit einer Prävalenz >0,1 %
gerechtfertigt ist. Für die Frauen im reproduktionsfähigen Alter wäre ein
Screening aus folgenden Gründen von Relevanz:
- Bedingt durch die vielen medizinischen Kontakte wäre die Integration eines HCV-Screenings zum bestehenden HB- und HIV-Screening hilfreich, die Stigmata zu reduzieren, welche mit dem HCV assoziiert sind;
- invasive Abklärungen wie CVS oder Kopfelektroden oder prolongierter Blasensprung bei Geburt und Episiotomien könnten vermieden werden;
- das Screening könnte auch helfen, einen Drogenabusus und dessen Folgen mit der Mutter zu thematisieren, auch wenn dieser Punkt etwas kontrovers diskutiert wird;
- Follow-up und Behandlung einer HCV-positiven Mutter nach der Geburt und auch das Screening betroffener Kinder würden erleichtert werden;
- mit dem Screening würde man auch Erfahrungen sammeln über die tatsächliche Prävalenz von HSV-RNA-positiven schwangeren Frauen im eigenen Einzugsgebiet.
In den Staaten ist das generelle Screening kosteneffektiv, während beim Screening in Risikogruppen gezeigt worden ist, dass es nicht funktioniert [3]. Für die Schweiz gibt es meines Erachtens keine ähnlichen Zahlen oder Berechnungen, zumindest nicht in der schwangeren Population. Die sehr niedrige Prävalenz der gemeldeten, akuten Infektionen in der Schweiz (Abb. 2B) würde ein Screening wohl als nicht kostendeckend erscheinen lassen.
Literatur
1. https://www.bag.admin.ch.
2. Aebi-Popp,
K, et al., Swiss Med Wkly; 2016:146:w14325.
3. Schillie,
S, et al., MMWR Recomm Rep 2020 Apr 10; 69(2):1–17.
4. Havens,
PL, Anderson, JR. Update CDC recommendations for universal hepatitis C virus
screening among adults and pregnant women. Implications for clinical practice.
JAMA 2020, April 9
Luigi Raio
![Abb. 1. Anzahl Todesfälle und standardisierte Mortalitätsrate durch Hepatitis C in der Schweiz, 1995–2017 (nach [1]).](/media/img/weblication/wThumbnails/02-2020-fuer_Sie_kommentiert_image3-e4167319-924f645a@ll.png)
![Tab. 1. CDC-Empfehlungen HCV-Screening, in Rot die Passagen, welche die Frauen bzw. Schwangeren betreffen (nach [3]).](/media/img/weblication/wThumbnails/02-2020-fuer_Sie_kommentiert_Tabelle-6aee9862-924f645a@ll.png)
![Abb. 2B. Gemeldete akute Hepatitis-C-Fälle in den USA mit entsprechenden Melderaten, nach Geschlecht und Jahr in der Schweiz, 1991–2018 (B) (nach [1] und [3]).](/media/img/weblication/wThumbnails/02-2020-fuer_Sie_kommentiert_image5-f0013a93-924f645a@ll.png)
in der Schweiz, 1991–2018 (B) (nach [1] und [3]).
Akupunktur bei chemotherapie-induzierter Polyneurapathie (PNP)
Gerade Tumorpatientinnen aus der Gynäkologie erhalten häufig taxanhaltige Chemotherapien. Eine häufige Nebenwirkung dieser Substanzen sind Polyneuropathien (PNP). Einige Studien beschäftigten sich bereits mit der Wirksamkeit von Akupunktur bei PNP. In einer aktuellen randomisierten Studie wurde nun speziell der Einfluss auf chemotherapieinduzierte PNP untersucht. Es wurden 75 Patientinnen entweder konservativ, mittels Akupunktur oder mittels Schein-Akupunktur (inkorrekte Positionen und Stichtiefe) behandelt. Erfasst wurden die Symptome Schmerz, Kribbelparästhesien und Taubheitsgefühl. Der Behandlungserfolg nach acht Wochen war in der mit Akupunktur behandelten Gruppe am höchsten mit einer signifikant besseren Reduktion aller untersuchten Symptome. Auch die Scheinakupunktur schnitt besser ab als die konventionelle Therapie. Nach drei Monaten zeigte sich Akupunktur insbesondere hinsichtlich der Verbesserung von Schmerzen beiden Vergleichsarmen überlegen (Bao, T., et al., JAMA Netw Open. 2020; 3[3]).
Kommentar
Wir kennen alle die häufig als sehr störend empfundenen und meist persistierenden Polyneuropathien bei gynäkologischen Tumorpatientinnen. Gerade auch langfristig werden Patientinnen neben Fatigue vor allem von dieser Problematik begleitet. Die vorliegende Studie ist vom Design her gut geplant, hat jedoch den Nachteil einer kleinen Fallzahl und eines kurzen Follow-Ups. Dennoch stimmen die Ergebnisse optimistisch, bei Bestätigung durch grössere Studien könnten langfristig viele Frauen profitieren.
Martin Heubner
Stratifizierung des Brustkrebsrisikos von Frauen
Die Stratifizierung des Brustkrebsrisikos von Frauen anhand von sogenannten polygenen Risikoscores (PRS) könnte Screening- und Präventionsstrategien verbessern. Die Autoren um Mavvadat entwickelten einen PRS, der optimiert ist für die Prädiktion von hormonrezeptor-positivem Brustkrebs. Dazu verwendeten sie Daten vom grössten „Genome wide association“ Datensatz; 94 075 Fälle und 75 017 Kontrollen. Über verschiedene statistische Analysen und Techniken wurde ein PRS entwickelt, der 313 brustkrebs-assoziierte SNPs (single nucleotide polymorphisms) beinhaltet. Für Frauen in den obersten Perzentilen aller PRS-Werte war das Lebenszeitrisiko für das Auftreten von Brustkrebs bei 32,6 %. Verglichen mit Frauen zwischen der 40. und 60. Perzentile hatten Frauen mit dem höchsten Risiko (über 99. Perzentile) ein 4.37-fach erhöhtes Risiko für ER-positiven Brustkrebs und ein 2.78-fach erhöhtes Risiko für ER-negativen Brustkrebs. Demgegenüber hatten Frauen im untersten Prozent des PRS ein Risiko von 0.16 bzw. 0.27 für HR-positiven bzw. HR-negativen Brustkrebs.
Mit dem hier entwickelten PRS ist es möglich, das Brustkrebsrisiko zuverlässig einzuschätzen und damit Brustkrebspräventionsprogramme zu verbessern (Mavvadat et al., Am J Hum Genet. 2019; 104: 21–34).
Kommentar
Der Zusammenhang zwischen Brustkrebsrisiko und Mutationen in Hochrisikogenen wie BRCA1 und BRCA2 ist zwischenzeitlich gut etabliert. Jedoch sind Mutationen in den Hochrisikogenen nur für 5–10 % aller Brustkrebserkrankungen verantwortlich. Die Entwicklung von polygenen Risikoscores (PRS) wird zukünftig die individualisierte Einschätzung des Brustkrebsrisikos v. a. bei Frauen im moderaten Risikobereich erlauben, womit eine individualisierte Brustkrebsvorsorge möglich werden wird.
Cornelia Leo

![Abb. 2A und B. Gemeldete akute Hepatitis-C-Fälle in den USA (A) und mit entsprechenden Melderaten, nach Geschlecht und Jahr in der Schweiz, 1991–2018 (B) (nach [1] und [3]).](/media/img/weblication/wThumbnails/02-2020-fuer_Sie_kommentiert_image4-6660b291-924f645a@ll.png)