Für Sie kommentiert
Testosteron für Frauen?!/Physiotherapie bei Harninkontinenz/PARP-Inhibition: Meilensteine bei der Therapie des Ovarial-CA/Ausstreichen der Nabelschnur oder verzögerte Abnabelung/Postpartale Thromboembolie-Prophylaxe/Gewichtsreduktion sinnvoll bei Reizblasenbeschwerden?
Testosteron für Frauen?!!
Vor kurzem haben wir in dieser Zeitschrift über das Vorgehen bei verminderter Libido bei Frauen berichtet (FHA 2019;28:2:11). Eine ausführliche Metaanalyse über die Wirksamkeit und Sicherheit von Testosteron für Frauen und ein globaler Konsensus mit Empfehlungen haben uns bewegt, das Thema nochmals aufzugreifen.
1. Safety and efficacy of testosterone for woman:
a systematic review and meta-analysis of randomised controlled trial data
(Lancet Diabetes Endocrinol 2019; 7:754–66)
2. Davis, R. et al.: Global Consenus Position
Statement on the Use of Testosterone Therapy for Women (J. Clin. Endocrinol. 2019; 104: 4660–666)
Die Datenlage über eine Testosterongabe bei Frauen ist dank randomisierter kontrollierter Studien heute deutlich besser geworden, und dadurch lassen sich gut begründete Aussagen zu Wirksamkeit und Nebenwirkungen machen.
Die Metaanalyse beruht auf 46 Publikationen von 36 randomisierten kontrollierten Studien mit 8480 Probandinnen.
Wirksamkeit
Im Vergleich zu Placebo oder Östrogenen mit
oder ohne Gestagene verbesserte Testosteron statistisch signifikant die
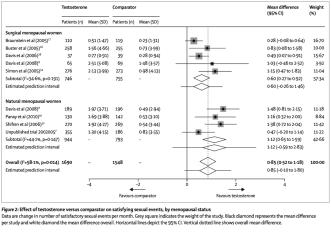
Sexualfunktion inklusiv befriedigender sexueller Events sowohl bei chirurgisch
wie auch natürlich menopausalen Frauen (siehe fig 2 aus Lancet 2019). Das
gleiche gilt auch bei Libido, Erregbarkeit, Orgasmus und Selbstbild. Gleichzeit
verminderten sich die Sorgen wegen Sexualität und auch der Stress.
Nebenwirkungen
Der Fettstoffwechsel (signifikanter Anstieg
des LDL-Cholesterins, Reduktion des Gesamtcholesterins, HDL-Cholesterins und
der Triglyceride) wurde nur bei peroraler Testosterongabe beobachtet, nicht
aber bei transdermaler Testosteronapplikation. Testosteron führte zu einer
leichten Gewichtszunahme. Keine Veränderungen des muskuloskeletalen Systems und
Kognition (Zahlen zu klein) wurden festgestellt. Vermehrt Akne und Haarwachstum
wurden bestätigt, schwerwiegende Nebenwirkungen wurden jedoch nicht beobachtet.
Daraus
schlussfolgerten die Autoren:
- Testosteron ist wirksam bei postmenopausalen Frauen mit Sexualproblemen.
- Die Wirkung auf das kognitive und muskuloskeletale System muss weiter erforscht werden, wie auch die Langzeitsicherheit.
Empfehlungen des globalen Konsensus
- Die Bestimmung von Testosteron-Spiegeln ist für die Diagnose eines HSDD nicht erforderlich.
- Für prämenopausale Frauen ist die Datenlage für eine Testosterongabe ungenügend.
- Bei natürlicher oder chirurgisch induzierter Postmenopause der Frau führt Testosteron zu einer Verbesserung der Sexualparameter (Evidence Level I, A).
- Die Datenlage für Wohlbefinden, Stimmung und Kognition ist noch ungenügend.
- Keine Wirkung auf die Knochendichte durch Testosteron.
- Nebenwirkungen wie bei der Metaanalyse beurteilt.
- Keine Veränderung der Brustdichtigkeit bei Mammographien.
- Exogene Testosterongabe sollte nicht zu supraphysiologischen Testosteron-Spiegeln führen.
Kommentar
Wie wir schon vor kurzem feststellten, ist eine „hypoactive sexual-desire disorder (HSDD)“ ein bedeutsames klinisches Problem, das die emotionale Gesundheit und Lebensqualität vieler Frauen beeinträchtigt. Mindestens 12 % der über 45-Jährigen sind davon betroffen.
Das einzig andere wirksame Medikament (Filibanserin, Addyir) ist nicht für menopausale Frauen zugelassen. Die obigen Arbeiten beklagen, dass es keine speziell für Frauen konzipierten transdermalen Testosteron-Applikationen gebe. Das Testosteron-Pflaster für Frauen, das in Deutschland unter dem Namen Intrinsa, auf den Markt kam, wurde wieder vom Markt genommen, was – wie wir heute feststellen müssen – medizinisch nicht zu begründen ist.
Praktisch gesehen kann man sich aber heute behelfen. In Studien war die Dosierung 300µg Testosteron pro 24 Stunden bei transdermaler Gabe. In der Schweiz lässt sich Tostran Gel empfehlen (derzeit noch im „off-label“-Gebrauch für Frauen). Ein Druck des Dosierhubs ergibt 0,5 g Gel mit 100µg Testosteron/24 Std. Das bedeutet praktisch drei Hübe pro Tag als Normaldosis. Dass vor einer Therapie eine genaue Diagnostik steht (Frauenheilkunde Aktuell Heft 2, 2019, Seite 11), ist klar. Zu fordern wäre nun ein speziell für Frauen konzipiertes transdermales Testosteron-Pflaster.
Michael K. Hohl
Bringt Physiotherapie bei Inkontinenz wirklich etwas?
Physiotherapie zur Beckenbodenrehabilitation ist immer noch der erste Schritt der Therapie der Belastungsinkontinenz, und diese Empfehlung ist unisono weltweit akzeptiert.
Wie sieht es aber mit anderen Formen der Inkontinenz aus wie gemischter Inkontinenz oder überaktiver Blase?
Wie zeigen sich die Langzeitresultate?
Der Cochrane Review lässt das Herz jedes Beckenbodeninteressierten schneller schlagen, werden doch hier sehr praxisrelevante Fragen diskutiert, die uns auch in der Sprechstunde im Umgang mit unseren Patientinnen helfen.
Wir dürfen nicht vergessen, dass in die Cochrane Reviews nur randomisiert Studienresultate eingehen, also Fallstudien, Case reports etc. nicht mit in der Analyse berücksichtigt werden.
Fazit
Beckenbodenrehabilitation
bringt einen Vorteil bei Belastungsinkontinenz, gemischter Inkontinenz und
überaktiver Blase. Den meisten Benefit hatten allerdings hier – wir vermuten es fast – die Patientinnen mit einer reinen Belastungsinkontinenz.
Der Cochrane Review
bemerkt aber abschliessend zu Recht, dass Langzeitresultate praktisch bei allen
Studien fehlen; wie wir auch schon aus der Praxis vermuten können.
Patientinnen sagen uns
in der Sprechstunde, dass sie ihre Übungen nicht mehr regelmässig machen, ein
wenig den Elan verlieren und gerne nochmals eine Serie Physiotherapie machen
möchten, was ich als absolut gerechtfertigt finde.
Angesichts fehlender
Langzeitdaten ist eine Kosten-Nutzen-Analyse kaum möglich; Kritiker merken an,
dass möglicherweise Physiotherapie die Gesamtkosten, die zur Therapie der
Inkontinenz aufgewandt werden, erhöht, weil Patientinnen irgendwann später
dennoch operiert werden müssen.
Unmittelbar können wir
aber in ca. 40 % eine Operation vermeiden, was in Zeiten der Meshdiskussion und
der negativen Presse durchaus weiterhin ein Argument bleibt, der Physiotherapie
mit Beckenbodenrehabilitation den Vortritt vor allen anderen Optionen zu
lassen. Zudem gibt es keine Nebenwirkungen und Risiken, was im Sinne der
Patientinnen ist.
Annette Kuhn
Literatur
Dumoulin C, Cacciari LP, Hay-Smith EJC.: Can Pelvic Floor Muscle Training Versus No Treatment or Inactive Control Treatments Reduce or Cure Urinary Incontinence in Women?: A Cochrane Review Summary with Commentary.
Di Benedetto P. Am J Phys Med Rehabil. 2019 Nov 6. doi: 10.1097/PHM.0000000000001347r muscle training versus no treatment, or inactive control treatments, for urinary incontinence in women (Review). Cochrane
Database of Syst Rev 2018, issue 10.Art.No.:CD005654.DOI:10.1002/1465.1858.CD005654.pub4
Ein weiterer Meilenstein in der Therapie des Ovarialkarzinoms: VELIA, PRIMA, PAOLA 1
In den letzten Wochen wurden die Ergebnisse mehrerer Studien veröffentlicht, die entscheidenden Einfluss auf die Primärtherapie von Ovarialkarzinompatientinnen haben werden.
Der Mechanismus der PARP-Inhibition wird aktuell bereits bei Patientinnen in der Rezidivsituation genutzt sowie bei einem kleineren Anteil (ca. 20 %) von Patientinnen in der Primärsituation: denen mit einer nachgewiesenen BRCA-Mutation (siehe FHA-Ausgabe 4/2018). In den aktuellen Studien wurde der Effekt von PARP-Inhibitoren (VELIA: Veliparib, PRIMA: Nirabarib, PAOLA 1: Olaparib mit Bevacizumab) unabhängig vom BRCA-Mutationsstatus placebokontrolliert geprüft, d. h. sämtliche Patientinnen mit fortgeschrittenem Ovarialkarzinom wurden in die Studien eingebracht. Alle Studien fielen positiv aus und erbrachten eine erhebliche Verbesserung des progressionsfreien Überlebens durch PARP-Inhibition, die bei etwa sechs Monaten lag. Subgruppen wie Patientinnen mit BRCA-Mutation oder nachgewiesenem Defekt in einem DNA-Reparaturmechanismus (Defizienz der homologen Rekombination) zeigten einen noch grösseren Benefit, je nach Studie lag das progressionsfreie Überleben im Therapiearm bei mehr als 30 Monaten. Für Patientinnen mit fortgeschrittenem Ovarialkarzinom (Stadien III und IV) sind dies aussergewöhnliche Zahlen.
Kommentar:
Der Siegeszug der PARP-Inhibition beim Ovarialkarzinom geht weiter. Dieses wurde bereits vermutet, die nun vorliegenden Ergebnisse stimmen sehr hoffnungsvoll und leisten einen entscheidenden Beitrag für die weitere Verbesserung der Therapie beim Ovarialkarzinom.
Martin Heubner
Literatur
Gonzalez-Martin
A et al. N Engl J Med. 2019; Sep 28
Coleman RL
et al., N Engl J Med. 2019 Sep 28.
Ray-Coquard
IL et al., Presentation at. ESMO 2019 LBA2_PR
Ist das Ausstreichen der Nabelschnur (Milking) besser als die verzögerte Abnabelung?
Eine verzögerte Abnabelung (VA) hat viele positive Kurz- und Langzeiteffekte auf die neonatalen und kindlichen hämatologischen Werte, auf den Eisenspeicher und sogar auf entwicklungsneurologische Parameter in den ersten vier Jahren des Lebens. Die Datenlage ist derart überzeugend, dass viele Gesellschaften nun empfehlen, die Nabelschnur erst nach einer gewissen Zeit nach der Geburt zu durchtrennen, unabhängig vom Gestationsalter und vom Geburtsmodus. So empfehlen die Amerikaner (ACOG), dass dies nach 30–60 Sekunden geschehen sollte, die Briten (RCOG) nach 2–5 Minuten und die WHO am besten, nachdem die Pulsationen sistiert haben oder, entsprechend den Engländern, nach 2–6 Minuten [1–4].
Diese positiven Effekte auf das Kind erklärt man sich durch einen erhöhten Transfer von plazentarem Blut zum Kind. Damit steigt das neonatale Blutvolumen um etwa 30 % an. Bei Termingeburten führen diese höheren Eisenspeicher zu weniger Anämien. Bei Frühgeborenen kann damit auch die Notwendigkeit von Transfusionen reduziert werden. Auch Hirnblutungen und Darmprobleme wie eine NEC oder Sepsis werden positiv beeinflusst. Insgesamt scheint die VA eine simple und erfolgreiche Massnahme zu sein, die Adaptation des Kindes nach der Geburt entscheidend beeinflussen zu können. Könnte man dieses VA nicht durch ein Ausstreichen der Nabelschnur (Milking) abkürzen? Und hätte man damit nicht sogar einen besseren Effekt dieser „endogenen, plazentaren Transfusion“? Tatsächlich war die Datenlage bezüglich Ausstreichen der Nabelschnur und Outcome der Kinder beruhigend und mindestens so gut wie eine VA [4–6]. Wieso war? Nun, ich bin etwas irritiert. Dieses Jahr sind mindestens drei randomisierte Arbeiten erschienen, welche meines Erachtens teilweise beunruhigende und sehr kontrastierende Schlussfolgerungen publiziert haben.
Die erste Studie von Largo et al. [7] findet überhaupt kein besseres Abschneiden der Kinder nach Milking verglichen mit Frühabnabelung. Im Gegenteil, mehr Fälle wiesen einen therapiebedürftigen Ikterus auch nach dem Ausstreichen der Nabelschnur auf. Samanta KS et al. [8] fanden keinen signifikanten Unterschied zwischen VA und die Nabelschnur 4× Ausstreichen vor der Abnabelung. Das Ausstreichen der Nabelschnur scheint nach ihren Resultaten eine gute Alternative zum VA zu sein. Verglichen mit der Studie von Katheria A et al. [9] waren in ihrem Studienkollektiv deutlich weniger Kinder <32 Wochen vertreten.
Nun, es ist klar, dass es sich bei diesen Studien um ein Hochrisikokollektiv handelt mit einer hohen Prävalenz von maternalen und fetalen Problemen. Diese haben letztendlich zu einer Frühgeburt geführt. Generell ist die Datenlage günstig für eine VA, beim Ausstreichen der Nabelschnur müssen wir vor 32 Wochen wahrscheinlich davon abraten.
Luigi Raio
Literatur
1. Committee on obstetric practice. Committee
opinion No.684: delayed umbilical cord clamping after birth. Obstet Gynecol
2017; 129:e5–e10
2. American College of Nurse Midwives. Delayed
Umbilical Cord Clamping: Position Statement. Available at:
http://www.midwife.org/ACNM/ files/ACNMLibraryData/
UPLOADFILENAME/000000000290/Delayed-Umbilical-Cord-Clamping-May-2014.pdf.
Published May 2014. Approved May 2014. Accessed August 1, 2018.
3. Tarnow-Mordi W, Morris J, Kirby A, et al.
Delayed versus immediate cord clamping in preterm infants. N Engl J Med 2017;
377:2445–55.
4. Fogarty M et al. Delayed vs early umbilical
cord clamping for preterm infants: a systematic review and meta-analysis. Am J
Obstet Gynecol. 2018 Jan;218(1):1–18
5. Bakes et al. Placental transfusion strategies
in very preterm neonates: A systematic review and meta-analysis. Obstet Gynecol
2014; 124:47–56
6. Katheria AC et al. Umbilical cord milking
versus delayed cord clamping in preterm infants. Pediatrics 2015; 136: 61–9.
7. Lago LV et al. Effect of milking maneuver in
preterm infants: A randomized controlled trial. Fetal Diagn Ther. 2019;
45(1):57–61.
8. Samanta KS et al. Delayed clamping vs.
milking of umbilical cord in preterm infants: a randomized controlled trial. Am
J Obstet Gynecol 2019;220:482e1–8
9. Katheria A et al. Association of umbilical
cord milking vs. delayed umbilical cord clamping with death or severe
intraventricular haemorrhage among preterm infants. JAMA 2019; 322:1877–1886

Ist die postpartale Thromboembolie-Prophylaxe wirklich notwendig?
Seit über einem Jahr liegt auf meinem Schreibtisch eine Publikation, welche in meinem klinischen Denken und Handeln einen Zweifel eingepflanzt hat. Werde diesen nicht los und wollte ihn schon letztes Jahr mit der Leserschaft der FHA teilen. Habe es damals nicht getan, da ich nicht recht wusste, wie diskutieren oder diesen Artikel kommentieren. Er ist mir nun erneut unter die Augen geraten, beim Aufräumen! Dieses Mal teile ich mit Ihnen meine Zweifel.
Um was geht es denn? Frau Kotaska aus Kanada hat in einem sehr kritischen und meines Erachtens gut geschriebenen Artikel die Evidenzlage der postpartalen Thromboembolie-Prophylaxe (TEP) bei Frauen mit normalem Risikoprofil analysiert [1]. Frauen mit Zustand nach TVT oder mit potenten, hereditären Thrombophilien sowie bei prolongierter Immobilisation profitieren wahrscheinlich von einer TEP mit niedermolekularem Heparin (NMH) ante- wie auch postpartal. Doch stimmt das für all die Indikationen, welche so aus dem Boden geschossen sind, auch? Wir sind ja in der Geburtshilfe sehr grosszügig mit der TEP. Der spezielle prothrombotische Zustand schwangerer Frauen macht sie vulnerabel für TVT und fatale Lungenembolien (LE)! Seit 1986 publiziert das American College of Chest Physicians (ACCP) regelmässig Weisung zur Prophylaxe/Behandlung von TVT, auch in der Geburtshilfe. Die letzte Weisung stammt von 2012 und die Schlussfolgerung dort war, dass – ich zitiere: „… die Empfehlungen in dieser Weisung stammen mehrheitlich aus Beobachtungsstudien oder wurden extrapoliert von anderen Studienpopulationen. Für die Geburtshilfe besteht ein dringender Bedarf an geeinigten und gut geplanten Studien“ [2].
Und genau in dieser Lakune platziert sich diese Arbeit von Kotaska. Ich kann nicht die gesamte Tragweite dieser Arbeit hier diskutieren, will aber auf zwei Zahlen fokussieren, welche sie hier vorbildlich berechnet und diskutiert hat: Number needed to treat (NNT) und number needed to harm (NNH). Als Beispiel nehmen wir die Sectio als Risikofaktor für eine TVT. Aus zwei Arbeiten von Sultan AA et al. konnte das Risiko einer postpartalen TVT nach Sectio auf 637 Fälle per 100 000 Frauenjahren berechnet werden [3,4]. Diese Zahl impliziert, dass in den ersten 12 postpartalen Wochen mit 147 TVT zu rechnen ist, ¼ in der ersten Woche nach der Geburt, also 35 TVT per 100 000 Frauen. Eine Therapie mit NMH in der ersten Woche senkt das Risiko um 70 %, d. h. von den 35 Fällen könnten 25 verhindert werden. Aus diesen Überlegungen geht heraus, dass 4000 Frauen behandelt werden müssten, um 1 TVT zu verhindern und in einer High-risk-Situation 2000 Frauen (siehe auch Tabelle 1) Klar, eine TVT mit Lungenembolie kann letal sein und man könnte dieses Situation auch akzeptieren. Aber wie sieht es mit dem potenziellen Schaden, dem statistischen NNH, aus? Für die Prävention einer TVT werden 20 Frauen eine relevante Blutung haben, 26 eine Wundkomplikation und 77 eine Re-Hospitalisation wegen Komplikationen. Diese Zahlen stehen in krassem Gegensatz zu den NNT! Und nicht zuletzt wird in diesem Artikel auch auf die Problematik der Befangenheit hingewiesen. Acht (!) der 8th ACCP Guidelines Editors hatten einen Konflikt und deren Einfluss mussten in der 9th Ausgabe eingeschränkt werden. Die Relevanz dieses „Konfliktes“ lässt sich mit folgendem Zahlenbeispiel zeigen: 7 Tage Enoxaparin kosten bei uns 70 CHF, in England 22 £ oder 100 $ in den USA. Um eine TVT zu verhindern, würde das bei uns 255 000 CHF, in England 80 000 £ und in den Staaten 400 000 $ kosten. Damit will ich enden und würde allen Lesern empfehlen, diese Arbeit ebenfalls kritisch und vollständig zu lesen. Ich bin nicht gegen eine TEP, aber dafür, dass geeignete, randomisierte und placebokontrollierte Studien organisiert werden, damit diese Diskrepanz zwischen Nutzen und Schaden beseitigt werden kann! Die Arbeit kann als PDF von der Homepage der FHA heruntergeladen werden.
Luigi Raio
Literaturangaben
1. Kotaska A. Postpartum venous thromboembolism
prophylaxis may cause more harm than benefit: a critical analysis of
international guidelines through an evidence-based lens. BJOG 2018;
125:1109–1116
2. Bates SM et al. VTE, Thrombophilia,
Antithrombotic Therapy, and Pregnancy. Antithrombotic therapy and prevention of
thrombosis, 9th ed: American College of Chest
Physicians evidence-based clinical practice guidelines. CHEST 2012;
141(2)(Suppl):e691S–e736S
3. Suktan AA et al. Risk factors for first
venous thromboembolism around pregnancy: a population-based cohort study from
the United Kingdom. Blood 2013;121:3953–61
4. Sultan AA et al. Risk of first venous
thromboembolism in pregnant women in hospital: population based cohort study
from England. BMJ 2013;347:f6099

Gewichtsreduktion nicht nur bei Belastungsinkontinenz, sondern auch bei Reizblasenbeschwerden?
Dass bei übergewichtigen Frauen insgesamt mehr Beckenbodenbeschwerden wie Belastungsinkontinenz und Senkungen zu beobachten sind, ist uns allen bewusst. Auch die Tatsache, dass eine Gewichtsreduktion von 10 % eine Besserung der Belastungsinkontinenz von 50 % mit sich bringt.
Nun hat eine ganz neue Studie die Auswirkung des Gewichtsverlustes bei Frauen mit Reizblasenbeschwerden untersucht (Magdaléna Hagovska, Ján Švihra, Alena Buková3 & Dana Draˇcková, Agata Horbacz, Iveta Nagyová; Effect of an exercise programme for reducing abdominal fat on overactive bladder symptoms in young overweight women International Urogynecology Journal; https://doi.org/10.1007/s00192-019-04157).Eingeschlossen wurden Frauen mit einem BMI von 25 bis 29.9, Beschwerden der überaktiven Blase und einer Taillenweite von >88 cm. Frauen mit einer Belastungsinkontinenz wurden vor Studieneinschluss ausgeschlossen.
Patientinnen wurden in eine Kontrollgruppe und eine Interventionsgruppe mit einem speziellen Programm zur Reduktion von Abdominalfett randomisiert. Dieses Programm besteht aus
1. aerobem
Training: Radfahren für 20 Minuten;
2. dynamischem
Aufwärmen: Stretching und kontrolliertes Bewegen für 10 Minuten
3. Training
der Stärke: speziell zur Fettreduktion wurde die Abdominalmuskulatur
(M. transversus abdominis, M. obliquus abdominis internus) für
20 Minuten, Stärkung der oberflächlichen Abdominalmuskulatur
(M. obliquus abdominis externus, M. rectus abdominis). Danach
4. statischem
Stretching: passives Dehnen der unteren Extremitäten und abdominalen Muskeln,
10 Minuten.
Die Essgewohnheiten wurden in der Beobachtungsphase nicht geändert, und das Sportprogramm wurde 2× pro Woche für 60–80 Minuten durchgeführt.
Abgesehen von der Reduktion des Körperfettes und des BMI’S haben die Reizblasenbeschwerden in der Interventionsgruppe hochsignifikant abgenommen (p < 0.0001).
Gerade in Anbetracht der kommenden Festtage lässt uns diese Studie doch aufatmen – der Einsatz von gut zwei Stunden pro Woche hat immerhin nach 12 Wochen einen signifikanten Effekt gezeigt und sicherlich besser getan als eine Therapie mit Anticholinergika oder Betamimetika – vielleicht eine Motivationshilfe für moderat übergewichtige Frauen mit Reizblase!
Annette Kuhn
