
Für Sie kommentiert
Orale Flüssigkeitszufuhr bis unmittelbar vor der Operation
Die derzeitigen Richtlinien erlauben die Einnahme klarer Flüssigkeiten bis zwei Stunden vor der Operation. Nicht selten ergeben sich aber im OP-Programm Verzögerungen, die zeitlich nicht genau abschätzbar sind. So kommt es regelmässig vor, dass Patientinnen mehrere Stunden warten müssen und dadurch unter Durstgefühl leiden. Dies und die erhöhte Spannung (wenn nicht ausreichend sediert) sind nicht angenehm. In einer gross angelegten Studie mit derzeit 30 000 Pat. aus England (Medscape 2019, 15. März) erhärteten sich die Ergebnisse einer Studie mit 11 500 Pat., bei welcher eine freie Flüssigkeitszufuhr bis zum Transfer in den OP erlaubt war: „Postoperative nausea and vomiting after unlimited clear fluid bevor daysurgery“ (McCracken ,G.C.et al., Europ. J Anesthesiol. 2018;35:537–342). Hier wurden 78 % der Pat. vor Änderung der Regel mit 77 % nach Regeländerung (freie orale Flüssigkeitszufuhr bis zum Transfer in den OP) verglichen. Die Inzidenz von Übelkeit und Erbrechen im alten „Regime“ (2-h-Regel) betrug 5.2 %, bei freier Flüssigkeitszufuhr 3.8 % (P = 0,00074), (relative rate 0.78).
Kommentar
Es ist nachgewiesen, dass prolongiertes Vorenthalten von Flüssigkeiten vor Operationen zu signifikantem Stress für Jugendliche und Erwachsene führt (Brady M. et. al: Cochrane Database Syst. Rev. 2003;4:CD00423). Tatsächlich zeigt sich bei Befragung, dass Patienten oft viel längere Zeit flüssigkeits-nüchtern sind, trotz der gültigen „2-h-Regel“ (durchschnittlich 7 h ohne Flüssigkeiten (Kyrtatos, P.G. et al.; J. Perioper. Pract. 2014;24: 228–31). Offenbar kann die freizügige orale Flüssigkeitszufuhr auch das Risiko von postoperativer Übelkeit und Erbrechen mindern. Wir unterstützen die Empfehlung einer freien oralen Flüssigkeitszufuhr (vor allem Wasser) bis zum Transfer in den OP.
Michael K. Hohl
Lebensqualität nach operativer Myomtherapie
Myomenukleation oder Hysterektomie, welches ist die bessere Option für meine Patientin? Zur Beantwortung dieser Frage gibt es wenige belastbare Daten. Im Rahmen einer grossen Registerstudie wurden 1295 Frauen untersucht, die organerhaltend (568) oder mittels Hysterektomie (727) behandelt wurden. Die symptom- und gesundheitsbezogene Lebensqualität wurde 6–12 Wochen postoperativ mit einem standardisierten Fragebogen erfasst. Hysterektomie-Patientinnen waren durchschnittlich älter als Myomenukleation- Patientinnen (45 Jahre versus 40 Jahre) und hatten höhergradigere Beschwerden sowie eine niedrigere durchschnittliche Lebensqualität vor der Operation. Zur besseren Vergleichbarkeit der Ergebnisse erfolgte eine statistische Adjustierung der Daten für klinische und demographische Parameter. Im Gesamtergebnis zeigte sich, dass die minimalinvasive Myomekto mie und die minimalinvasive Hysterektomie vergleichbare Verbesserungen der Lebensqualität und Symptome erzielten. Lediglich bei einzelnen Aspekten wie „allgemeine Sorge (concern)“ und „Selbstbewusstsein“ wurden statistisch leicht bessere Effekte durch die Hysterektomie erzielt. (Nicholson WK et al., Obstetrics & Gynecology 2019; 134: 261–269)
Kommentar
Interessant
an dieser Studie ist die Fokussierung auf patient reported outcomes. Hier zeigt
sich: Die Myomenuklation kann auch für Frauen mit abgeschlossenem Kinderwunsch
eine Option in der operativen Myomtherapie sein, die Effektivität erscheint in
der Wahrnehmung der Patientin ähnlich wie die der Hysterektomie. Allerdings
muss hier klar hervorgehoben werden, dass nur der kurzfristige Verlauf
untersucht wurde, interessant wäre vor allem der langfristige Verlauf über zwei
bis drei Jahre.
Martin Heubner
Senkungsoperationen gleichzeitig mit Inkontinenzoperationen
Die nicht ganz neue, aber immer wieder heiss diskutierte Frage – sollen wir bei Senkungsoperationen und Belastungsinkontinenz zusätzlich und gleichzeitig zur Senkungsoperation eine Inkontinenzoperation anbieten oder lieber nicht? – wird in der vorgestellten Studie zwar immer noch nicht wirklich beantwortet, gibt uns aber im Beratungsgespräch zusätzliche Grundlagen, mit denen wir die Patientin besser informieren können. Jeder von uns kennt sicherlich die unschöne Situation – die Senkungs-OP ist erfolgreich gewesen, der Prolaps behoben, ABER die Patientin kommt unzufrieden zurück in die Nachkontrolle, weil sie entweder neu inkontinent ist oder sich ihre Inkontinenz deutlich verstärkt hat. – Dieses Phänomen des „Quetschhahns“ (nicht Quetschharn!) kann übrigens für Urin- und Stuhlinkontinenz auftreten und ist sowohl für die Pa tientin als auch den oder die Behandelnde äusserst frustrierend. Es gibt keinen urodynamischen Test, der uns Gewissheit gibt, ob dieses Phänomen eintreten wird, am ehesten hilft uns wahrscheinlich der Alltagstest mit Pessar, nach dem wir die Patientin hinsichtlich ihrer Inkontinenz befragen können. Die vorliegende sehr aktuelle retrospektive Studie analysiert bei 93 Patientinnen, die sich entweder einer uterosakralen Suspension oder Sakrokolpopexie unterzogen haben und präoperativ bereits unter einer Urininkontinenz litten, die postoperative Kontinenzsituation. Bei einem Follow-Up von eher kurzen acht Monaten zeigte sich eine Verbesserung der Kontinenz in 30 % der Operierten und bei 70 % eine Persistenz der Inkontinenz. Acht Monate sind hinsichtlich der Beurteilung eher kurz, wir dürfen wohl den Verdacht äussern, dass sich diese Zahlen bei längerem Follow-Up wieder verschlechtern dürften. Die ein Jahr zuvor herausgekommene Cochrane-Analyse dieses Themas stellt fest, dass eine gleichzeitige Inkontinenz-OP zum Zeitpunkt der Prolaps-OP eine postoperative Inkontinenz verhindern kann, weist aber – wie andere Metanalysen auch bereits – darauf hin, dass die gleichzeitige OP mit mehr Komplikationen verbunden sein kann. Komplikationen beinhalten vor alle Harnblasenentleerungsstörungen, de-novo-Drangbeschwerden und Harnwegsinfektionen. Hinsichtlich der gesamten Datenlage ist meines Erachtens beides gerechtfertigt, die einzeitige oder zweizeitige Sanierung von Inkontinenz und Senkung. Dies sollte mit der Patientin diskutiert, Vor- und Nachteile aufgezeigt und auf die individuellen Bedürfnisse der Patientin angepasst werden. Zusammenfassend lässt sich sagen – gleichzeitige Senkungs- mit Inkontinenzoperation gibt etwas mehr Komplikationen, dafür nur eine Narkose, ein Eingriff, ein Spitalaufenthalt, eine Rekonvaleszenz, was für Berufstätige wahrscheinlich die akzeptablere Variante ist. Auch Antikoagulierte profitieren möglicherweise vom einzeitigen Vorgehen. Die präoperative Aufklärung sollte beide Möglichkeiten aufzeigen und Vor- und Nachteile beleuchten. (Giugale LE1, Carter-Brooks CM, Ross JH, Shepherd JP, Zyczynski HM, Outcomes of a Staged Midurethral Sling Strategy for Stress Incontinence and Pelvic Organ Prolapse Obstet Gynecol Sept 2019).
Annette Kuhn
![Abb. 1. Assoziation zwischen subklinischer Dysthyreose und Frühgeburtlichkeit [1]](/media/img/weblication/wThumbnails/Fuer_sie_kommentiert_1-bb383534-924f645a@ll.jpg)
Schilddrüsenfunktionstests in der Schwangerschaft
Schilddrüsenstörungen und Schwangerschaftskomplikationen waren schon mehrfach ein Thema in der FHA und sind es auch in dieser Ausgabe. Der Grund dafür ist, dass vor kurzem die grösste, systematische Literaturübersicht mit Metaanalyse publiziert worden ist, welche den Einfluss einer subklinischen Dysthyreose auf den Outcome der Schwangerschaft untersucht hat [1]. Was versteht man unter subklinischen Schilddrüsenfunktionsstörungen? In diese Gruppen werden Fälle subsummiert, welche nicht die Kriterien für eine Hypothyreose (oder Hyperthyreose) erfüllen, aber Hinweise für eine reduzierte Reserve aufweisen (Tab. 1). <<<Tabelle<<< Während bei der klassischen Hypothyreose eine Therapie klar indiziert ist, zeigen grosse Screening- und Therapiestudien, dass die T4-Substitution der subklinischen Hypothyreose keinen Benefit bringt für die Mutter oder für das Schwangerschaftsoutcome [1–2]. Diese neue Metaanalyse [3] verursacht wieder Unruhe innerhalb der Gemeinschaft. In dieser grossen Übersichtsarbeit konnte gezeigt werden, dass eine signifikante Assoziation besteht zwischen diesen subklinischen Formen der Dysthyreose und Frühgeburtlichkeit (Abb. 1). Was sollen wir nun machen? Sowohl die amerikanische Thyroid Association wie auch die ACOG empfehlen kein Screening und auch keine Therapie bei diesen Formen der Dysthyreose [4–7]! Wie so Vieles in der Geburtsmedizin scheint auch die Behandlung der subklinischen Hypothyreose einer „Laborkosmetik“ gleichzukommen. Auch die Autoren dieser Arbeit empfehlen kein Screening und/oder Therapie, eben mangels Relevanz. Die Frage stellt sich hier aber, ob wir nicht breiter denken sollten als nur diese simple Schlussfolgerung „subklinisch Hypothyreose ergo Behandlung“? Man weiss, dass tiefe Schilddrüsenhormone zu einer früheren Aktivierung der Geburtsachse führen können über Zunahme des Oxytocin und Vasopressin und eine Abnahme des Progesterons. Hormoneffekte wurden auch an der Zervix, am Endometrium oder an den fetalen Membranen gefunden [8–12]. Wäre es nicht besser, diesen Frauen – anstatt Levothyroxin zu verabreichen – lieber vaginales Progesteron zu geben? Entsprechende Studien fehlen natürlich und dies ist hier meine persönliche Meinung.
Luigi Raio
Literatur
1. Alexander EK, Pearce EN, Brent GA, et al. 2017 guidelines of the American Thyroid Association for the diagnosis and management of thyroid disease during pregnancy and the postpartum. Thyroid. 2017;27(3):315–389. doi:10.1089/thy.2016.0457
2. American College of Obstetrics and Gynecology. Practise bulletin No.148: Thyroid disease in pregnancy. Obstet Gynecol 2015;125(4):996–1005
3. The Consortium on thyroid and pregnancy-Study group on preterm birth. Association of thyroid function test abnormalities and thyroid autoimmunity with preterm birth: A systemic review and meta-analysis. JAMA 2019;322(7);632–641
4. Lazarus JH, Bestwick JP, Channon S, et al. Antenatal thyroid screening and childhood cognitive function. N Engl J Med. 2012;366(6):493–501. doi:10.1056/NEJMoa1106104
5. Casey BM, Thom EA, Peaceman AM, et al; Eunice Kennedy Shriver National Institute of Child Health and Human Development Maternal–Fetal Medicine Units Network. Treatment of subclinical hypothyroidism or hypothyroxinemia in preg-nancy. N Engl J Med. 2017;376(9):815–825. doi:10.1056/NEJMoa1606205
6. Dhillon-Smith RK, Middleton LJ, Sunner KK, et al. Levothyroxine in women with thyroid peroxidase antibodies before conception. N Engl J Med. 2019;380(14):1316–1325. doi:10.1056/EJMoa1812537
7. Wang H, Gao H, Chi H, et al. Effect of levothyroxine on miscarriage among women with normal thyroid function and thyroid autoimmunity undergoing in vitro fertilization and embryo transfer: a randomized clinical trial. JAMA. 2017;318 (22):2190–2198. doi:10.1001/jama.2017.18249
8. Ciosek J, Drobnik J. Vasopressin and oxytocin release and the thyroid function. J Physiol Pharmacol. 2004;55(2):423–441.
9. Datta M, Roy P, Banerjee J, Bhattacharya S. Thyroid hormone stimulates progesterone release from human luteal cells by generating a proteinaceous factor. J Endocrinol. 1998;158(3):319– 325. doi:10.1677/joe.0.1580319
10. Maruo T, Matsuo H, Mochizuki M. Thyroid hormone as a biological amplifier of differentiated trophoblast function in early pregnancy. Acta Endocrinol (Copenh). 1991;125(1):58–66. doi:10. 1530/acta.0.1250058
11. Akerlund M. Vasopressin and oxytocin in normal reproduction and in the pathophysiology of preterm labour and primary dysmenorrhea: development of receptor antagonists for therapeutic use in these conditions. Rocz Akad Med Bialymst. 2004;49:18–21.
12. Thornton S, Baldwin PJ, Harris PA, et al. The role of arginine vasopressin in human labour: functional studies, fetal production and localisation of V1a receptor mRNA. BJOG. 2002;109(1):57–62.doi:10.1111/j.1471–0528.2002.01132.x
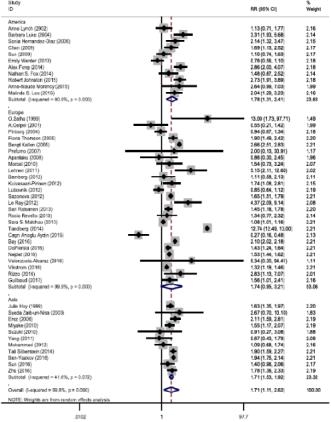
ART und Präeklampsierisiko: Systematische Literaturübersicht und Metaanalyse
In einer neuen
Literaturübersicht mit Metaanalyse wurde erneut der Frage nachgegangen,
inwieweit Schwangerschaften nach ART mit einem erhöhten Risiko für Präeklampsie
assoziiert sind. Von über 1000 Studien konnten letztendlich 48 für diese
Untersuchung eingeschlossen werden bzw. es konnten 156 246 ART und 6 558 249
nicht-ART Schwangerschaften verglichen werden. Es erstaunt nicht, dass das
Risiko für Präeklampsie signifikant erhöht wird durch ART, und dies um einen <<<<Bild<<<< Faktor von 1.71 (1.11–2.61)! Das ist
beunruhigend, da immer mehr Schwangerschaften per Reproduktionsmedizin zustande
kommen. In den USA sind es mittlerweile 1.5 % jährlich. Wenn man diese
Metaanalyse jedoch kritisch durchgeht, fallen einige Besonderheiten auf. So ist
z. B. das Risiko für Präeklampsie v. a. in Amerika und in Asien erhöht, in
Europa sieht man lediglich einen nicht signifikanten Trend (Abb. 1). Eine
weitere Auffälligkeit zeigt sich, wenn man die Studien sortiert nach vor dem Jahr
2010 und nach dem Jahr 2010. Das Risiko einer Präeklampsie ist v. a. in den
Studien vor 2010 ersichtlich. Das Problem solcher Metaanalysen ist, dass man
selten Subgruppenanalysen durchführen kann, solange keine individuellen
Patientendaten (IPD) untersucht werden können, wie das auch in dieser Studie
der Fall war. Es wurde auch nicht nach Typ der ART verglichen. Nun, jedenfalls
wissen wir alle, dass das Kollektiv dieser Frauen zunehmend komplexer wird und
die Anforderungen an alle steigt. Prophylaktische Massnahme, um das Risiko
einer Präeklampsie zu senken, bleibt weiterhin das Aspirin, mindestens 100 mg
abends und am besten nach einem sorgfältigen Präeklampsiescreening im ersten
Trimenon.
Luigi Raio
Literatur Almasi-Hashiani A, Omani-Samani R, Mohammadi M et al. Assisted reproductive technology and the risk of preeclampsia: an updated systematic review and meta-analysis. BMC Pregnancy and Childbirth 2019 19:149
Mortalität nach Brustkrebsdiagnose ist höher bei Männern
In diese Kohortenstudie, die auf der National Cancer Database basiert, gingen die Daten von Patientinnen und Patienten ein, die zwischen 2004 und 2014 eine Brustkrebsdiagnose erhielten. Die Studienpopulation bestand aus 1 816 733 Patientinnen und Patienten: 16 025 männlich und 1 800 708 weiblich. Für Männer lag das Overall Survival (OAS) bei 45.8 %, die 3-Jahres-Survival-Rate lag bei 86.4 % und die 5-Jahresüberlebensrate bei 77.6 %. Im Vergleich dazu lag bei den Patientinnen das OAS bei 60.4 %, die 3-JÜR bei 91.7 % und die 5-JÜR bei 86.4 %. Verglichen mit Frauen hatten männliche Patienten eine höhere Mortalität über alle Stadien hinweg. Diese Beobachtung wird zum Teil durch die klinischen Charakteristika der Karzinome, aber auch durch Untertherapie bei den männlichen Brustkrebspatienten erklärt. Doch auch nach Adjustierung bezüglich verschiedener Faktoren wie Alter, Ethnizität, Tumorcharakteristika, behandlungsassoziierter Aspekte und Zugang zu Therapien blieb eine Prognoseungleichheit bestehen. Dies lässt vermuten, dass andere Faktoren eine Rolle spielen, die bisher noch nicht klar identifiziert sind. Insbesondere vermuten die Autoren hier zusätzliche biologische Eigenschaften, Therapie-Compliance- Probleme und Lifestyle-Faktoren. (Fei Wang, Xiang Shu, Ingrid Meszoely, Tuya Pal, Ingrid A. Mayer, Zhigang Yu, Wei Zheng, Christina E. Bailey, Xiao-Ou Shu: Overall Mortality After Diagnosis of Breast Canc er in Men vs Women, JAMA Oncol. Published online September 19, 2019. doi:10.1001/jamaoncol.2019.2803)
Kommentar
Obwohl
Brustkrebs bei Männern sehr selten ist, sollte bei auffälligen Brustbefunden
unbedingt an diese Diagnose gedacht werden. Die offensichtlich ungünstigere
Prognose sollte durch Therapieverzögerungen auf dem Boden einer verspäteten
Diagnosestellung nicht noch zusätzlich belastet werden.
Cornelia Leo
